Резюме
Актуальність. При прогресуючій дисплазії кульшового суглоба у дорослих тотальна артропластика визнається безальтернативним хірургічним втручанням. У науковому і практичному аспектах головним завданням артропластики є максимальне відновлення опорно-рухової функції або компенсація біомеханічних порушень, а також забезпечення умов для тривалого збереження стабільності імплантата. Мета роботи — дослідити фактори, що визначають результати тотального ендопротезування з приводу прогресуючої дисплазії кульшового суглоба у середні терміни спостереження. Матеріали та методи. Досліджені 84 пацієнти, яким виконане тотальне ендопротезування з приводу прогресуючої дисплазії кульшового суглоба протягом 2014–2019 років. Терміни оцінювання результатів обирали на підставі спостережень того, що певний стабільний рівень досягнутого результату формується у період від 1 до 3 років залежно від ступеня тяжкості анатомічних порушень. Результати. Усього виконано 116 операцій тотальної артропластики. Із них з приводу дисплазії I ступеня за Crowе — 52 (44,8 %), II — 34 (29,4 %), III — 26 (22,4 %), IV — 4 (3,4 %). Концепція дослідження полягала у вивченні факторів, що впливають на вибір хірургічної тактики, особливості післяопераційного відновлювального лікування і функціональні результати у середні терміни спостереження. Узагальнені результати за шкалою W. Harris: відмінні (середній бал — 92,3) — у 39 (46,4 %), добрі (середній бал — 86,6) — у 26 (30,9 %), задовільні (середній бал — 78,3) — у 15 (17,9 %), незадовільні (середній бал — 67,4) — у 4 (4,8 %). Стан кісткових утворень і м’яких тканин у ділянці кульшових суглобів, а також ступінь анатомічних порушень є критичними для успішного виконання артропластики. Після артропластики з приводу дисплазії II та III ступеня найчастіше спостерігаються кульгавість, невідповідність довжини нижніх кінцівок, відчуття слабкості м’язів. Причинні фактори — асиметричність розташування центру ротації кульшових суглобів, порушення стегнового офсету, сколіотична деформація поперекового відділу хребта. Висновки. Після артропластики з приводу дисплазії кульшового суглоба пацієнти потребують більш тривалого відновлювального лікування, а результати артропластики визначаються ступенем досягнутої компенсації анатомічних і функціональних порушень.
Актуальность. При прогрессирующей дисплазии тазобедренного сустава у взрослых тотальная артропластика признается безальтернативным хирургическим вмешательством. В научном и практическом аспектах главной задачей артропластики является максимальное восстановление опорно-двигательной функции или компенсация биомеханических нарушений, а также обеспечение условий для продолжительного сохранения стабильности импланта. Цель работы — исследовать факторы, которые определяют результаты тотального эндопротезирования по поводу прогрессирующей дисплазии тазобедренного сустава в средние сроки наблюдения. Материалы и методы. Обследованы 84 пациента, которые перенесли тотальное эндопротезирование по поводу прогрессирующей дисплазии тазобедренного сустава в течение 2014–2019 годов. Сроки оценивания результатов выбрали на основании наблюдений того, что определенный стабильный уровень достигнутого результата формируется в период от 1 до 3 лет в зависимости от тяжести анатомических нарушений. Результаты. Всего выполнено 116 операций тотальной артропластики. Из них по поводу дисплазии I степени по Crowе — 52 (44,8 %), II — 34 (29,4 %), III — 26 (22,4 %), IV — 4 (3,4 %). Концепция исследования заключалась в изучении факторов, которые влияют на выбор хирургической тактики, особенности послеоперационного восстановительного лечения и функциональные результаты в средние сроки наблюдения. Обобщенные результаты по шкале W. Harris: отличные (средний балл — 92,3) — у 39 (46,4 %), хорошие (средний балл — 86,6) — у 26 (30,9 %), удовлетворительные (средний балл — 78,3) — у 15 (17,9 %), неудовлетворительные (средний балл — 67,4) — у 4 (4,8 %). Состояние костных и мягких тканей в области тазобедренных суставов, а также степень анатомических нарушений являются критическим для успешного выполнения артропластики. После артропластики по поводу дисплазии II и III степени наблюдаются хромота, несоответствие длины нижних конечностей, ощущение слабости мышц. Причинные факторы — асимметричность расположения центра ротации тазобедренных суставов, нарушение бедренного офсета, сколиотическая деформация поясничного отдела позвоночника. Выводы. После артопластики по поводу дисплазии тазобедренного сустава пациенты нуждаются в более продолжительном восстановительном лечении, а результаты артропластики определяются степенью достигнутой компенсации анатомических и функциональных нарушений.
Background. In developmental dysplasia of the hip joint in adults, total arthroplasty is recognized as a non-alternative surgical intervention. In scientific and practical aspects, the main task of arthroplasty is the maximum restoration of musculoskeletal function or compensation of biomechanical disorders, as well as providing conditions for the long-term preservation of the stability of the implant. The purpose of this work is to investigate the factors that determine the results of total arthroplasty for developmental hip dysplasia in the middle follow-up period. Materials and methods. There were examined 84 patients who underwent total hip arthroplasty for developmental hip dysplasia during 2014–2019. The timing for evaluating the results was chosen based on the observations that a certain stable level of the achieved result is formed in the period from 1 to 3 years, depending on the severity of the anatomical disorders. Results. A total of 116 total arthroplasty operations were performed. Of these, there were dysplasia Crowe type I in 52 (44.8 %) cases, type II — in 34 (29.4 %), type III — in 26 (22.4 %), type IV — in 4 (3.4 %) cases. The concept of the study was to study the factors that influence the choice of surgical tactics, especially after surgical rehabilitation treatment and functional results in the medium term. Generalized results on the W. Harris scale are as follows: excellent (average score 92.3) — 39 (46.4 %), good (average score 86.6) — in 26 (30.9 %), satisfactory (average score 78.3) — in 15 (17.9 %), unsatisfactory (average score 67.4) — in 4 (4.8 %). The condition of the bone and soft tissues of the hip as well as the degree of anatomical abnormalities are critical for the successful implementation of arthroplasty. After arthroplasty for II and III types of dysplasia, limping, leg length discrepancy, and a feeling of muscle weakness are observed. They are caused by such factors as asymmetric hip rotation, violation of the femoral offset, scoliotic deformity of the lumbar spine. Conclusions. After arthroplasty for hip dysplasia, patients need more prolonged rehabilitation treatment and the results of arthroplasty are determined by the degree of compensation of anatomical and functional disorders achieved.
Вступ
Прогресуюча дисплазія кульшового суглоба є провідною причиною раннього початку коксартрозу у віці до 60 років і належить до найбільш тяжких уражень опорно-рухової системи. На відміну від ідіопатичного та післятравматичного артрозо-артриту, це зумовлено насамперед не проявами деструктивно-дистрофічного процесу в кульшовому суглобі, а різноманіттям і складністю прогресуючих анатомо-фізіологічних змін опорно-рухового апарату. Середній вік пацієнтів з проявами дисплазії різної тяжкості коливається від 31,2 до 44,6 року [1, 2].
Серед досліджених пацієнтів віком до 50 років, які перенесли тотальну артропластику кульшового суглоба, у 48,4 % головним етіологічним чинником виникнення дегенеративного процесу визначена прогресуюча дисплазія [3, 4].
При прогресуючій дисплазії тотальна артропластика кульшового суглоба визнається безальтернативним хірургічним втручанням, що дозволяє відновити або покращити опорно-рухову функцію [2, 5]. Головним завданням численних досліджень щодо цієї проблеми є максимальне відновлення опорно-рухової функції або компенсація біомеханічних порушень, а також забезпечення умов для тривалого збереження стабільності імплантата (компонентів ендопротеза) у тазовій кістці та проксимальному відділі стегнової кістки.
Численні і складні анатомічні та фізіологічні порушення, що спостерігаються в пацієнтів, зумовлюють складнощі планування операції та необхідність оптимізації хірургічної тактики з урахуванням особливостей ортопедичного й загальносоматичного стану пацієнтів [6, 7].
При цьому набуває актуальності дослідження якості життя пацієнтів після тотального ендопротезування кульшового суглоба з застосуванням різних систем оцінювання [8].
Мета роботи — дослідити фактори, що визначають результати тотального ендопротезування з приводу прогресуючої дисплазії кульшового суглоба у середні терміни спостереження.
Матеріали та методи
У групу дослідження включені 84 пацієнти, яким було виконано тотальне ендопротезування з приводу прогресуючої дисплазії кульшового суглоба протягом 2014–2019 років у клініках НДІ ТО та медичного факультету Ужгородського національного університету і які були досліджені у період від 1 року 5 місяців до 7 років 2 місяців після хірургічного втручання. Середній термін спостереження становив 4,8 року.
Серед пацієнтів було 69 (82,1 %) жінок віком від 36 до 62 років та 15 (17,9 %) чоловіків віком від 43 до 59 років. Середній вік пацієнтів — 46,3 ± 2,3 року.
52 (61,9 %) пацієнти були оперовані з приводу однобічного, 32 (38,1 %) — з приводу двобічного коксартрозу.
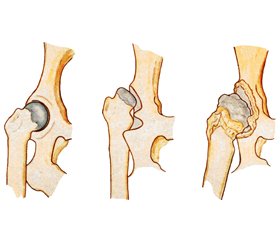
За ступенем анатомічних порушень, зумовлених проявами дисплазії, пацієнти були розподілені згідно з класифікацією Crow et al. (1979) [9]. Усього було виконано 116 операцій тотальної артропластики. Із них з приводу дисплазії I ступеня за Crowе — 52 (44,8 %), II — 34 (29,4 %), III — 26 (22,4 %), IV — 4 (3,4 %). Ступінь дегенеративних змін у кульшових суглобах оцінювали за клініко-рентгенологічними критеріями згідно з класифікацією Н.С. Косинської (1961) [10]. У 23 (27,4 %) пацієнтів визначена 2-га стадія, у 61 (72,6 %) — 3-тя стадія. 8 пацієнтів з дисплазією кульшового суглоба у минулому перенесли реконструктивні хірургічні втручання: вальгізуючі опорні підвертлюгові остеотомії стегнової кістки (5), остеотомії таза за Хіарі (3).
Ідентифікацію анатомічних порушень, пов’язаних з дисплазією кульшових суглобів, деформацій і дегенеративних змін у поперековому відділі хребта, а також планування операцій артропластики здійснювали за даними рентгенографічного дослідження та спіральної комп’ютерної томографії (СКТ).
У всіх пацієнтів виконана безцементна артропластика з використанням ацетабулярного компонента з типом фіксації PressFit. Серед пацієнтів з IV типом дисплазії за Crowе у 2 виконана вкорочуюча підвертлюгова остеотомія стегнової кістки, у 2 — низька резекція на рівні малого вертлюга.
Функціональний стан пацієнта до і після артропластики оцінювали за шкалою Harris (1969) [11].
У процесі післяопераційних спостережень окрім визначення функціонального результату оцінювали терміни відновлення опорної функції оперованої кінцівки, терміни досягнення певного для конкретного пацієнта стабільного рівня функціональної активності.
Результати та обговорення
Концепція дослідження полягала у вивченні факторів, що впливають на вибір хірургічної тактики, особливості післяопераційного відновлювального лікування і функціональні результати у середні терміни спостереження. Один із аспектів дослідження — встановлення критеріїв за шкалою W. Harris, що переважно впливають на відновлення опорно-рухової функції після тотального ендопротезування.
У післяопераційному періоді ми не спостерігали ускладнень, пов’язаних з рановою інфекцією. Поодинокі випадки вивихів стегна спостерігалися у перші дні після операції, були усунені консервативно і не вплинули на подальше відновлення функції оперованої кінцівки. У трьох пацієнтів, оперованих з приводу дисплазії IV типу за Crowe, протягом першого року після тотальної артропластики знадобилося ревізійне втручання у зв’язку з асептичною нестабільністю ацетабулярного компонента.
Узагальнені результати ендопротезування за шкалою W. Harris: відмінні (середній бал — 92,3) — у 39 (46,4 %), добрі (середній бал — 86,6) — у 26 (30,9 %), задовільні (середній бал — 78,3) — у 15 (17,9 %), незадовільні (середній бал — 67,4) — у 4 (4,8 %). Серед 15 пацієнтів з задовільними результатами 8 у минулому перенесли реконструктивні операції з приводу прогресуючої дисплазії. Незадовільні результати артропластики у пацієнтів з дисплазією IV типу за Crowe були зумовлені тяжким порушенням опорної функції кінцівки і значним обмеженням повсякденної активності.
Терміни оцінювання результатів лікування пацієнтів обирали на підставі наших спостережень того, що після операції артропластики певний стабільний рівень досягнутого результату формується у період від 1 до 3 років залежно від ступеня тяжкості анатомічних порушень. Динаміка досягнення цього рівня також була різною і, за нашими спостереженнями, залежала насамперед від ступеня дисплазії згідно з класифікацією Crowе.
У пацієнтів з дисплазією I типу за Сrowe, за даними клініко-рентгенологічного дослідження, функціональні порушення були обумовлені різним ступенем деструктивно-дистрофічного процесу (II та III стадія артрозу за класифікацією Косинської Н.С.). За даними рентгенографічного та СКТ-обстежень, а також інтраопераційних спостережень, стан вертлюжної западини (глибина, кут фронтальної інклінації, маса кісткової тканини у ділянці склепіння, передньої та задньої стінок) дозволяв забезпечити стабільну первинну фіксацію PressFit і правильне просторове розташування ацетабулярного компонента ендопротезу. Завдяки цьому відновлення активних рухів у оперованому суглобі, функції ходьби і поступове збільшення навантаження оперованої кінцівки починали з перших днів після операції. Через 3–4 місяці після операції більшість пацієнтів не відчували дискомфорту, пов’язаного з імплантованим штучним суглобом. Певні функціональні обмеження, що впливали на результати відповідно до шкали W. Harris, були обумовлені фізіологічним станом, який мав місце до операції.
При середньовисоких (II тип за Crowe) та високих (III тип за Crowe) підвивихах стегна імплантація ацетабулярного компонента виконується за умов значної недостатності або відсутності склепіння, малої глибини западини та недорозвинутої передньої стінки. Розташування чашки ендопротеза відповідно до фізіологічних параметрів мало забезпечити відновлення природного центру ротації кульшового суглоба, загального стегнового офсету та балансу м’язів. Орієнтиром для визначення місця формування кісткового ложа обирали нижній край істинної вертлюжної западини. У багатьох випадках його доводилося звільняти від остеофітів. При зменшених поперечних розмірах западини відзначається недорозвинутість та потоншення задньої і особливо передньої стінок. Для збереження кісткової маси ложе для чашки ендопротеза формували переважно за рахунок більш міцної та масивної задньої колони. В окремих випадках поглиблення ложа виконували за рахунок дна западини у поєднанні з його пластикою (котілопластика). У більшості випадків застосовували чашки ендопротеза з антилюксаційним комірцем. При дефекті покриття ацетабулярного компонента більше ніж 30 % застосовували кісткову пластику склепіння кортикально-губчастим трансплантатом, сформованим із видаленої головки та шийки стегнової кістки.
Особливості хірургічних втручань визначали перебіг післяопераційного відновлювального лікування з урахуванням індивідуального стану пацієнта.
Дистальне переміщення стегна збільшує дисбаланс м’язів тазового пояса, що мав місце до операції. Це значно уповільнює відновлення рухів у штучному суглобі і збільшує ризики вивихів стегна у ранньому післяопераційному періоді. Застосування кісткової пластики склепіння вимагало відтермінування навантаження та відновлення опорної функції оперованої кінцівки до 3–4 місяців. Подальше відновлення при тяжких проявах дисплазії тривало 1,5–2 роки.
При аналізі функціональних результатів ендопротезування оцінювали дані рентгенографії таза і кульшових суглобів, а також критерії згідно зі шкалою W. Harris, що найбільше впливали на їх досягнення (табл. 1).
Після ендопротезування значно поліпшується загальна функція включно з відстанню ходьби, больовим синдромом, діапазоном рухів. Однак серед пацієнтів, у яких артропластика виконана з приводу дисплазії II та III ступеня за Crowe, тривалий час спостерігалась різного ступеня кульгавість, аритмічність ходи. За даними опитування пацієнтів, найбільш частою і значущою для них скаргою було відчуття різної довжини нижніх кінцівок і слабкість м’язів тазового пояса. Про це свідчила наявність у цих пацієнтів під час ходьби позитивного симптому Тренделенбурга.
Аналіз результатів хірургічних втручань здійснювали шляхом дослідження динаміки функціонального стану пацієнта у співвідношенні з даними рентгенологічного обстеження кульшових суглобів, таза і хребта до та після операції артропластики.
За даними аналізу післяопераційних рентгенограм, головною причиною істинного вкорочення оперованої кінцівки з’явились технічні особливості, пов’язані з імплантацією компонентів ендопротеза. На конт-рольних рентгенограмах спостерігали порушення лінії Шентона та загального стегнового офсету.
Відновлення центру ротації кульшового суглоба та загального стегнового офсету є необхідною умовою оптимізації біомеханічних параметрів функції ходьби та опори [12–16].
За даними літератури, через складність анатомічних порушень ацетабулярний компонент імплантується поза істинною вертлюжною западиною у 25,7 % випадків при дисплазії III типу за Crowe та у 12 % при II типі за Crowe.
За нашими спостереженнями, у 13 пацієнтів (із них у 9 — після двобічного ендопротезування) ацетабулярні компоненти були розташовані вище від необхідного рівня. Проксимальна дислокація центру ротації штучного суглоба відносно анатомічного центру ротації контрлатерального суглоба знаходилась у межах від 10 до 23 мм.
У 8 пацієнтів, окрім більш проксимального розташування чашки ендопротеза, через її заглиблення відбулась медіалізація центру ротації штучного суглоба.
У 6 пацієнтів функціональні порушення були пов’язані з вибором та імплантацією стегнового компонента ендопротеза: неправильно обраний рівень резекції шийки стегнової кістки, недостатня або надмірна довжина шийки стегнового компонента, зменшення стегнового офсету.
У 3 пацієнтів до операції спостерігали стійку конт-рактуру привідної групи м’язів ураженої кінцівки. Після тотального ендопротезування кульшового суглоба, навіть через 1 рік 6 місяців при відновленні рухів у штучному кульшовому суглобі, пацієнти відзначали підвищений тонус цих м’язів, що спричиняло певний дискомфорт, порушувало ритмічність і обмежувало тривалість ходьби.
4 пацієнти після операції артропластики при однаковій анатомічній довжині нижніх кінцівок суб’єктивно відчували вкорочення оперованої кінцівки, що було зумовлено фіксованою сколіотичною деформацією поперекового відділу хребта.
Висновки
1. Тотальна артропластика при прогресуючій дисплазії кульшового суглоба навіть за наявності тяжких анатомічних і фізіологічних порушень дозволяє значно покращити опорну та рухову функцію нижніх кінцівок, поліпшити загальний стан та якість життя пацієнтів.
2. Стан кісткових утворень і м’яких тканин у ділянці кульшових суглобів, а також ступінь анатомічних порушень є критичними для успішного виконання артропластики і подальшого відновлення опорно-рухової функції.
3. Після артропластики з приводу дисплазії кульшового суглоба пацієнти потребують більш тривалого відновлювального лікування.
4. Функціональні результати артропластики визначаються ступенем досягнутої компенсації анатомічних і функціональних порушень.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів і власної фінансової зацікавленості при підготовці даної статті.
Список литературы
1. Vasileios I.S., Michael C., Gregory S., George C.B. Reconstruction of the Acetabulum in Developmental Dysplasia of the Hip in total hip replacement. Arch. Bone Joint Surg. 2014. № 2(3). P. 130-136. PMCID: PMC4225014.
2. Bicanic G., Barbaric K., Bohacek I., Aljinovic A., Delimar D. Current concept in dysplastic hip arthroplasty: Techniques for acetabular and femoral reconstruction. World J. Orthop. 2014 Sept 18. № 5(4). P. 412-424. DOI: 10.5312/wjo.v5.i4.412.
3. Karachalios T., Hartofilakidis G. Congenital hip disease in adults: terminology, classification, preoperative planning and management. J. Bone Joint Surg. Br. 2010. № 92(7). P. 914-21. DOI: 10.1302/0301-620X.92B7.2411
4. Clohisy J.C., Dobson M.A., Robison J.F. Radiographic structural abnormalities associated with premature, natural hip-joint failure. J. Bone Joint Surg. Am. 2011. Vol. 93. Suppl. 2. P. 3-9. DOI: 10.2106/JBJS.J.01734.
5. Xinyu Q., Ke J., Jinlun C. et al. Post-THA gait training to improve pelvic obliquity and decrease leg length discrepancy in DDH patients: a retrospective study. Journal of International Medical Research. 2020. № 48(3). P. 1-8. DOI: 10.1177/0300060519898034.
6. Olukemi L., Michael O., Imoniche A.-S., Charles A. Acetabular and femoral reconstruction in total hip replacement for adult hip dysplasia: A technical guide for surgeons in our environment. Nigerian Journal of Orthopaedics and Trauma. 2019. Vol. 18. Iss. 1. P. 1-3. DOI: 10.4103/njot.njot_1_19.
7. Xiao-tong S., Chao-feng L., Cheng-ming C., Chun-yang F., Shu-xuan L., Jian-guo L. Preoperative Planning for Total Hip Arthroplasty for Neglected Developmental Dysplasia of the Hip. Orthopaedic Surgery. 2019. Vol. 11. P. 348-355. DOI: 10.1111/os.12472.
8. Massimo M., Olimpio G., Giovan G.C., Recano Р., Simone C. Quality of life and functionality after total hip arthroplasty: a long-term follow-up study. Musculoskeletal Disorders. 2011. 12. P. 222. DOI: 10.1186/1471-2474-12-222.
9. Crowe J.F., Mani V.J., Ranawat C.S. Total hip replacement in congenital dislocation and dysplasia of the hip. J. Bone Joint Surg. Am. 1979. № 61. P. 15-23. PMID: 365863.
10. Косинская Н.С. Дегенеративно-дистрофические поражения костно-суставного аппарата. Л.: Медгиз, 1961. 202 c.
11. Harris W.H. Traumatic arthritis of the hip after dislocation and acetabular fractures: treatment by mold arthroplasty. An end-result study using a new method of result evaluation. J. Bone Joint Surg. Am. 1969. № 51(4). P. 737-755. PMID: 5783851.
12. Greber E.M., Pelt C.E., Gililland J.M., Anderson M.B., Erickson J.A., Peters C.L. Challenges in total hip arthroplasty in the setting of developmental dysplasia of the hip. J. Arthroplast. 2017. № 32(9S). P. 38-44. DOI: 10.1016/j.arth.2017.02.024.
13. Xu J., Xu C., Mao Y., Zhang J., Li H., Zhu Z. Posterosuperior placement of a standard-sized cup at the true acetabulum in acetabular reconstruction of developmental dysplasia of the hip with high dislocation. J. Arthroplast. 2016. № 31(6). P. 1233-1239. DOI: 10.1016/j.arth.2015.12.019.
14. Sakellariou V.I., Christodoulou M., Sasalos G., Babis G.C. Reconstruction of the acetabulum in developmental dysplasia of the hip in total hip replacement. Arch. Bone Joint Surg. 2014. № 2(3). P. 130-136. PMID: 25386570.
15. Heng Z., Jiansheng Z., Jianzhong G., Hai D., Zhiyan W., Qirong D. How to restore rotation center in total hip arthroplasty for developmental dysplasia of the hip by recognizing the pathomorphology of acetabulum and Harris fossa? Journal of Orthopaedic Surgery and Research. 2019. № 14. P. 339-347. DOI: 10.1186/s13018-019-1373-9.
16. Филиппенко В.А., Климовицкий Р.В., Тяжелов А.А., Карпинский М.Ю., Карпинская Е.Д., Гончарова Л.Д. Подбор компонентов эндопротеза и величина общего бедренного офсета после эндопротезирования тазобедренного сустава (рентгенометрическое исследование). Травма. 2018. Т. 19. № 1. С. 13-19. DOI: 10.22141/1608-1706.1.19.2018.126658.

/7.jpg)