Резюме
В роботі автори проаналізували результати лікування 97 постраждалих з переломами дистального метаепіфіза променевої кістки (ДМЕПК). Запропоновані оптимальні способи корекцій наявних зміщень, широко використовувався метод апаратного зіставлення внутрішньосуглобових нестабільних переломів. Обсяг проведення заходів щодо профілактики нейродистрофічного синдрому здійснювався з урахуванням імовірності його розвитку. Виявлена висока ефективність лікування у хворих із переломами ДМЕПК на запропонованих засадах: співвідношення добрих результатів за рентгенологічними даними — 44,9 %, за шкалою DASH — 67,2 %.
В работе авторы проанализировали результаты лечения 97 пострадавших с переломами дистального метаэпи-физа лучевой кости (ДМЭЛК). Предложены оптимальные способы коррекций имеющихся смещений, широко использовался метод аппаратного сопоставления внутрисуставных нестабильных переломов. Объем проведения мероприятий по профилактике нейродистрофического синдрома осуществлялся с учетом вероятности его развития. Обнаружена высокая эффективность лечения у больных с переломами ДМЭЛК на предложенных принципах: соотношение хороших результатов по рентгенологическим данным — 44,9 %, по шкале DASH — 67,2 %.
The authors analyzed treatment outcomes in 97 patients with fractures of distal metaepiphysis of the radial bone. The principle of multimodal anesthesia was used. The traditional way of diaplasis of fragments is carried out as follows. The patient sits down sideways to a table, holds the arm bent at the elbow joint on a table. One assistant takes the I finger of the patient using one arm, using another — the II–IV fingers. The second assistant carries out a countertraction by capture of the lower third of a brachium. Fragments are stretched slowly, within 3–5 minutes, eliminating shift of fragments to length. After the fragments are stretched, the surgeon presses the first fingers on the distal segment with the protruding knuckle and provides the hand with the position of the ulnar deflection and slight flexion. Further, such technology was recognized as traumatic, other techniques were offered. Correction of shift of fragments was carried out by us taking into account individual characteristics of a clinical case. It was atraumatic. In 28 patients with extraarticular stable fractures of the radial bone, the sparing technology of single-step diaplasis was used, in which at the fixed elbow joint, the low-traumatic traction on length and flexions towards the available shift was carried out. At the same time, the doctor eliminated shift on width with pressing a distal fragment then correction of angle shift by an insignificant flexion — the principle of three points was carried out, Jon Charnley in 1950 described such technique for the first time. In 69 patients with comminuted and unstable fractures, the reposition was carried out with the use of technique of adhesive plaster traction modified by us, as an analog of the standard method, — “tower” and “Chinese trap”. After reposition, fragments were fixed by a plaster or plastic bandage in the position of slight stretching and slight flexion or extension of the hand, a slight supination. We considered it very important that measures should be taken to prevent neurodystrophic syndrome, taking into account the probability of its development. Thermometry of fingers of damaged and healthy extremities was performed in patients with fracture of distal metaepiphysis of the radial bone fractures. We used a universal medical infrared thermometer. The device reads the intensity of the infrared radiation of the object being studied, converting its values into numerical ones. The obtained data confirmed a high probability of post-traumatic neurodystrophic syndrome with the growth of the temperature gradient, even without taking into account other predictors. Conservative therapy included medicines, physiotherapy and kinesitherapy. The high efficiency of treatment of patients with fractures of distal metaepiphysis of the radial bone was shown: the number of good results on radiological data — 44.9 %, on DASH score — 67.2 %.
Вступ
Консервативна терапія переломів дистального метаепіфіза променевої кістки (ПДМЕПК) є основним методом лікування [1–3]. Незадовільні результати лікування у пацієнтів відмічаються у 34–44 % випадків [4–6]. Аналіз можливостей поліпшення результатів визначив такі напрямки: належна безболісна і точна репозиція відламків, медикаментозна і фізіопрофілактика. Дуже важливим у профілактиці ускладнень у цих хворих (контрактур і нейродистрофічного синдрому (НДС)) вважається проведення кінезитерапії, масажу, починаючи з мобілізаційного періоду [7–9].
Метою роботи є покращення результатів лікування хворих з ПДМЕПК на основі оптимальних способів корекції зміщень та індивідуальної профілактичної консервативної терапії.
Завдання
1. Сформулювати принципи оптимальної корекції наявних зміщень уламків у постраждалих із ПДМЕПК.
2. Уточнити обсяг профілактичної медикаментозної терапії.
3. Визначити ефективність лікування у хворих із переломами ДМЕПК на запропонованих засадах.
Матеріали та методи
Під нашим спостереженням перебувало 97 постраждалих з переломами ДМЕПК зі зміщенням. Усі вони лікувалися консервативним методом. Переважали жінки — 67 спостережень (69,1 %), віком понад 50 років — 64 (66 %).
Використовувався принцип мультимодальної анестезії: проводилася роз’яснювальна бесіда, в гематому вводився розчин лідокаїну, за 20 хвилин до корекції внутрішньом’язово вводився розчин дексалгіну.
Lorenz Böler у своїй книзі «Technik der knochenbruchbehandlung», виданій у Відні в 1929 році, описав спосіб зіставлення уламків у хворих з переломами дистального метаепіфіза променевої кістки зі зміщенням методом лігаментотаксису. Хворого садять боком до столу, укладають на стіл зігнуту в ліктьовому суглобі руку. Один помічник однією рукою захоплює I палець хворого, іншою — II–IV пальці. Другий помічник здійснює протитягу шляхом захвату нижньої третини плеча. Відламки розтягуються повільно, протягом 3–5 хв, усуваючи зміщення відламків за довжиною. Після розтягування відламків хірург при триваючому витягненні тисне першими пальцями на дистальний відламок та надає кисті положення ульнарного відхилення і незначного згинання. Після репозиції накладають тильну гіпсову лонгету від п’ясно-фалангових суглобів до ліктьового суглоба.
У подальшому така техніка була визнана травматичною, запропоновані інші методики. Нами корекція зміщення уламків проводилася з урахуванням індивідуальних характеристик клінічного випадку. Вона була атравматичною.
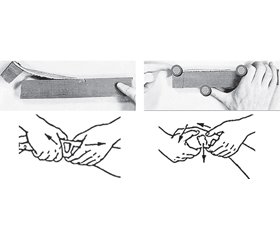
У 28 хворих із позасуглобовими стабільними ПДМЕПК використовувалася щадна техніка одномоментного вправлення, при якій при фіксованому ліктьовому суглобі проводилась малотравматична тракція, зіставлення за довжиною і згинання в бік наявного зсуву. Одночасно лікар усував зміщення за шириною натисканням пальців на дистальний фрагмент, після чого проводилась корекція кутового зміщення незначним згинанням. Така техніка (принцип трьох точок) вперше була описана Jon Charnley в 1950 році у книзі «The Closet Treatment of Common Fractures», а в подальшому використовувалася й іншими авторами (рис. 1).
У 69 постраждалих з уламковими та нестабільними переломами репозиція здійснювалася з використанням модифікованого нами способу апаратного лейкопластирного витягнення (рис. 2) як аналог загальноприйнятого методу «вежі» (tower) та «китайських пасток» (Chinese trap).
Після зіставлення відламки фіксувалися гіпсовою або пластиковою пов’язкою в положенні легкого розтягання і невеликого згинання або розгинання кисті, невеликої супінації.
Запропонований спосіб є ефективним, про що говорить незначний відсоток (3 випадки — 3,1 %) повторної корекції, досить щадним для пацієнтів, оскільки тракція не викликала болісних відчуттів, що оцінювалося хворими у 3,80 ± 0,09 бала за візуально-аналоговою шкалою (біль легко переноситься).
Дуже важливими ми вважали проведення заходів щодо профілактики нейродистрофічного синдрому з урахуванням імовірності його розвитку. У хворих з переломами ДМЕПК проводилася термометрія пальців пошкодженої та здорової кінцівок. Нами застосовувався універсальний медичний інфрачервоний термометр Heaco DT-8806S. Прилад зчитує інтенсивність інфрачервоного випромінювання досліджуваного об’єкта, перетворюючи його показники в цифрові значення. Отримані нами дані свідчили про високу ймовірність розвитку посттравматичного НДС з ростом градієнта температур навіть без урахування інших предикторів.
У групах підвищеного ризику проводилися додаткові рутинні дослідження, що включають електрокардіографію, ультразвукове дослідження, лабораторні аналізи.
Найважливішим елементом реабілітації постраждалих з переломами ДМЕПК є лікувальна фізкультура — кінезитерапія. Якщо на ранньому етапі основним її завданням була нормалізація мікроциркуляції та обмінних процесів в осередку ураження, боротьба з набряком, то в подальшому проводилася профілактика контрактур та стимуляція утворення та дозрівання кісткової мозолі, що було направлено на відновлення функції верхньої кінцівки.
Після репозиції відламки фіксувалися гіпсовою або комбінованою полімерною пов’язкою з можливістю вільних рухів пальців в повному обсязі. У перші 2 доби починали незначні низькоамплітудні рухи пальцями. Рухи в ліктьовому та плечовому суглобах дозволялися без обмежень. Протягом першого тижня після репозиції хворим рекомендували підвищене положення кінцівки. У подальшому для вирішення різних завдань використовувалися певні комплекси лікувальної фізичної культури.
У першому періоді у хворих з ПДМЕПК застосовували ультрафіолетове опромінення, пайлер-терапію приладом «Біоптрон», поздовжній електрофорез кальцію, ультрависокочастотну терапію, магнітотерапію.
У другому, постіммобілізаційному, періоді домагалися відновлення повного обсягу рухів у суглобах, відновлення сили і витривалості м’язів руки. Розширили комплекс фізіотерапевтичних засобів. Фізіотерапевтичне лікування направлено і на створення фону, що полегшує проведення кінезитерапії. Для ліквідації залишкових трофічних порушень застосовували мікрохвильову терапію, магнітотерапію, дарсонвалізацію, лазеротерапію, пайлер-терапію. Використовували фонофорез — ультразвук у дозуванні 0,6–0,8 ват/см2 з фастум гелем і ліотоном 1000.
Провідним методом об’єктивізації переломів ДМЕПК є рентгенометричні дослідження. Нами використовувалася рентгенологічна оціночна система Scoring System der AO Arbeitsgruppe distaler Radius, інтерактивна версія знаходиться на сайті http://www.traumascores.com/index.php/scores2/27-handgelenk-und-hand/210-208. В її основі лежить оцінка зміни рентгенологічних кутів при різних типах перелому згідно з класифікацією АО порівняно з нормою, а також ступінь вкорочення променевої кістки. Результати оцінюються за кількістю балів. Основними типами деформацій, які нами вивчалися, були: долонний нахил, променева інклінація, внутрішньосуглобова «сходинка», вкорочення та інтегративний показник зміщення. Така оцінка результатів є досить інформативною і –відображає основні причини, що призводять до розвитку ускладнень.
Для суб’єктивної уніфікованої оцінки функції верхньої кінцівки використовувався специфічний опитувальник DASH (Disability of the Arm, Shoulder and Hand Outcome Measure). Російськомовна версія доступна на інтернет-сторінці Інституту праці та здоров’я (Канада) http://www.dash.iwh.on.ca.
Обговорення
Отримані нами результати ми вважаємо добрими порівняно з літературними даними інших дослідників. Нами виявлені розбіжності у співвідношенні добрих результатів за рентгенологічними даними (44,9 %) і такими показниками за шкалою DASH (67,2 %). Ці дані відображені на рис. 3.
Рентгенологічні результати не корелювали з функціональними, з суб’єктивної їх оцінкою. Результати лікування переломів ДМЕПК після зняття лонгети за даними опитувальника DASH були набагато кращими від рентгенометричних результатів. Ми пояснюємо це такими факторами.
Пацієнти похилого віку були більш толерантні до посттравматичних деформацій, не пред’являли підвищених вимог до функції верхньої кінцівки, як більш молодий контингент потерпілих. Віддалені результати після консервативного лікування часто оцінювалися віковими хворими як добрі не зовсім об’єктивно, мало місце і задоволення навіть неідеальними наслідками. Показники DASH ми вважаємо провідними в оцінці результатів лікування.
Висновки
1. Спосіб оптимальної корекції наявних зміщень уламків у постраждалих із ПДМЕПК був атравматичним, широко використовувався метод апаратної корекції внутрішньосуглобових нестабільних переломів.
2. Обсяг проведення заходів щодо профілактики нейродистрофічного синдрому здійснювався з урахуванням імовірності його розвитку.
3. Виявлена висока ефективність лікування у хворих із переломами ДМЕПК на запропонованих засадах: співвідношення гарних результатів за рентгенологічними даними — 44,9 %, за шкалою DASH — 67,2 %.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Акимова Т.Н. Средние сроки временной нетрудоспособности у больных с переломами длинных костей / Акимова Т.Н., Савченко В.В., Гладкова Е.В., Колмыкова А.С., Чибриков А.Г. // Травма. — 2009. — Т. 10, № 1. — С. 44-47.
2. Ангарская Е.Г. Переломы лучевой кости в типичном месте // Сибирский медицинский журнал. — 2005. — № 1. — С. 106-109.
3. Бурьянов А.А. Посттравматическая дистрофия конечностей (синдром Зудека). Вопросы патогенеза, диагностики и лечения: Автореф. дис... канд. мед. наук. — Харьков, 1990. — 33 с.
4. Гаркави А.В. Обезболивающая и противовоспалительная терапия при консервативном лечении острого периода травмы конечностей / Гаркави А.В., Силин Л.Л., Терновой К.С. // Международный медицинский журнал. — 2004. — № 12. — С. 94-97.
5. Голубев В.Л. Туннельные синдромы руки / Голубев В.Л., Данилов А.Б., Меркулова Д.М., Орлова О.Р. // Русский медицинский журнал. — 2009. — Т. 17, № 10 (специальный выпуск «Болевой синдром»). — С. 22-26.
6. Данилов А.Б. Диагностические шкалы для оценки нейропатической боли / Данилов А.Б., Давыдов О.С. // Боль. — 2007. — № 3(16). — С. 11-15.
7. Епанов В.В. Клинико-эпидемиологическая характеристика переломов дистального отдела лучевой кости на почве остеопороза в условиях Крайнего Севера (на примере города Якутска): Автореф. дис… канд. мед. наук. — Якутск, 2006. — 22 с.
8. Корж Н.А. Патогенез посттравматических болевых синдромов конечностей / Корж Н.А., Котульский И.В. // Международный медицинский журнал. — 2002. — № 1–2. — С. 134-137.
9. Мотовилов Д.Л. Научное обоснование организации специализированной помощи при переломах дистального метаэпифиза лучевой кости: Автореф. дис… канд. мед. наук. — Санкт-Петербург, 2010. — 26 с.
10. Ролік О.В. Післятравматичний нейродистрофічний синдром при переломах дистального метаепіфіза кісток передпліччя / Ролік О.В., Ганич Т.С., Колісник Г.І., Марченкова Н.О., Тугаров Ю.Р. // Ортопедия, травматология и протезирование. — 2004. — № 1. — С. 127-132.
11. Рушай А.К. Комплексний підхід у лікуванні переломів дистального метаепіфіза променевої кістки з дефектами кісткової тканини / А.К. Рушай, Ф.В. Климовицький, В.Г. Климовицький, С.В. Лісунов, І.О. Соловйов // Проблеми охорони військового здоров’я: Збірник наукових праць Української військово-медичної академії. — Вип. 47. — К., 2017. — С. 201-207.
12. Рушай А.К. Реабілітація хворих з переломами дистального метаепіфіза променевої кістки / А.К. Рушай, В.Г. Климовицький, Ф.В. Климовицький, С.В. Лісунов, Л.В. Богданова // Травма. — 2017. — Т. 18, № 2. — С. 53-58.
13. Harden R.N. Complex regional pain syndrome: practical diagnostic and treatment guidelines / Harden R.N., Oaklan-der A.L., Burton A.W., Perez R.S., Richardson K., Swan M. // Pain. Med. — 2013. — № 14. — Р. 180-229.
14. Parkitny L., Inflammation in complex regional pain syndrome: a systematic review and meta-analysis / Parkitny L., McAuley J.H., Di Pietro F., Stanton T.R., O’Connell N.E., Marinus J. // Neurology. — 2013. — № 80. — Р. 106-117.
15. Taha R. Update on the pathogenesis of complex regional pain syndrome: role of oxidative stress / Taha R., Blaise G.A. // Can. J. Anaesth. — 2012. — № 59. — Р. 875-881.
16. Zhongguo Gu Shang. Quantitative evaluation of Colles’ fracture by Multislice CT multiplanner reconstruction: a feasibility study // China journal of orthopedic an traumatology. — 2016 Jan. — № 29(1). — Р. 13-7.

/164-1.jpg)
/163-1.jpg)
/163-2.jpg)
/165-1.jpg)