Журнал «Травма» Том 11, №2, 2010
Вернуться к номеру
Оперативне лікування внутрішньосуглобових переломів п’яткової кістки
Авторы: А.П. Лябах, О.Е. Міхневич, В.Я. Нанинець - ДУ “Інститут травматології та ортопедії АМН України”, Київ, Україна
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
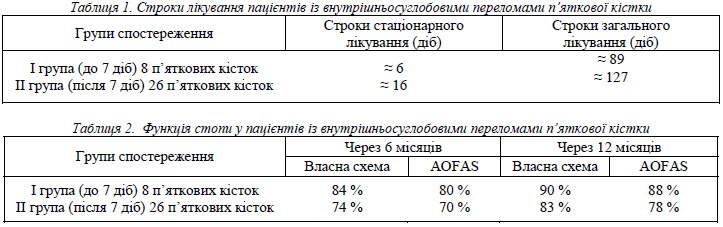
Проаналізовано результати оперативного лікування внутрішньосуглобних переломів 42 п’яткових кісток у 36 пацієнтів. Для фіксації використали п''яткову пластину Ch в 37 випадках, реконструктивну пластину - в 3 випадках, гвинти - в 2 випадках. В 40 випадках застосували кісткову аутопластику із крила здухвинноъ кістки. Пацієнти були розділені на дві групи по строках оперативного лікування з моменту травми: до 7 доби (І група) і після 7 доби (ІІ група). Результати лікування оцінювали через 6 й 12 місяців за шкалою AOFAS, а у пацієнтів з ізольованими переломами - також строки лікування. Функція стопи для пацієнтів І групи склала 80 % та 88 %; ІІ - 70 % та 78 % відповідно через 6 і 12 місяців. Строки лікування в І групі склали 6 і 89 діб, в ІІ групі - 16 і 127 діб стаціонарного й загального лікування відповідно.
Проанализированы результаты оперативного лечения внутрисуставных переломов 42 пяточных костей у 36 пациентов. Для фиксации использовали пяточную пластину ChM в 37 случаях, реконструктивную пластину – в 3 случаях, винты – в 2 случаях. В 40 случаях применили костную аутопластику из крыла подвздошной кости. Пациенты были разделены на две группы по срокам оперативного лечения с момента травмы: до 7 суток (І группа) и после 7 суток (ІІ группа). Резуль-таты лечения оценивали через 6 и 12 месяцев по шкале AOFAS, а у пациентов с изолированными переломами – также сроки лечения. Функция стопы для пациентов І группы составила 80 % и 88 %; ІІ – 70 % и 78 % соответственно через 6 и 12 месяцев. Сроки лечения в І группе составили 6 и 89 суток, во ІІ группе – 16 и 127 суток стационарного и общего лече-ния соответственно.
The results of operative treatment of intraarticular fractures of 42 os calcis in 37 patients have been analyzed. The calcaneal plate ChM has been used in 37 cases, the reconstructive plate – in 3 cases, and in two cases – screws. The bone autoplasty from iliac crest has been performed in 40 cases. Patients were divided on two groups by terms of operation: before (I group) and after (II group) 7 days after trauma. Results of treatment have been assessed on 6 and 12 months by AOFAS scale and in patients with isolated fractures were calculated the term of treatment. The foot function in I group patients was 80 % and 88 %, and in II group patients was 70 % and 78 % on 6 and 12 months respectivelly. Terms of treatment were in I group 6 and 89, and 16 and 127 days for hospital and whole treatment respectivelly.
травма, п’яткова кістка, остеосинтез
травма, пяточная кость, остеосинтез
trauma, calcaneus, osteosynthesis
Переломи п’яткової кістки складають близько 2% від усіх переломів скелета, а серед переломів кісток стопи – 60% [4]. Переважна більшість переломів п’яткової кістки (75 % за Essex-Lopresti P.) є внутрішньосуглобовими, а отже, зміщеними [5]. Підхід до цих ушкоджень нічим не відрізняється від принципів лікування внутрішньосуглобових переломів інших локалізацій – анатомічна репозиція, стабільна внутрішня фіксація та рання функція, однак на практиці більшість цих переломів лікують консервативно. Однією з причин подібного стану речей є незнання механогенезу переломів п’яткової кістки і, як наслідок, недостатнє рентгенообстеження. Інша причина полягає у бажанні уникнути ускладнень, що, напевно, і обумовлює періодичні спроби запровадити репозиційні пристрої на базі апаратів зовнішньої фіксації [1, 12].
Проте знання про анатомію п’яткової кістки та механогенез внутрішньосуглобових переломів, отримані в анатомічному театрі та під час операцій, дуже недвозначно вказують на хибність подібних спроб. Приємним винятком у вітчизняній літературі є монографія доктора П.В.Нікітіна, в якій досить вичерпно подано розділ з оперативного лікування переломів п’яткової кістки [2].
Методологія оперативного лікування переломів п’яткової кістки, запроваджена в останні десятиріччя, дозволяє в більшості випадків досягти позитивного анатомо-функціонального результату.
Метою даної роботи є аналіз результатів оперативного лікування внутрішньосуглобових переломів п’яткової кістки, висвітлення важливих моментів техніки оперативного втручання, обговорення показань до кісткової пластики.
Матеріал та методи
Для аналізу було відібрано 37 пацієнтів із свіжими закритими переломами п’яткової кістки, котрі перебували на лікуванні у відділі патології стопи ДУ “ІТО АМН України” в період часу з 2001 по 2008 рр. Вік пацієнтів становив 18 – 65 років, чоловіків було 24, жінок – 13. Однобічне ураження було у 30 пацієнтів, двобічне – у 7. Ізольовані ушкодження були у 29 пацієнтів (34 п’яткові кістки), у 8 переломи п’яткової кістки були складовою частиною політравми. Всього оперовано 42 п’яткові кістки.
Хворих піддавали загальноклінічному та ортопедичному обстеженню. Рентгенодослідження проводили у трьох проекціях: боковій, аксіальній заднього відділу стопи, одній з проекцій Broden. У разі необхідності виконували пряму рентгенограму стопи з центрацією променя на п’ятково-кубоподібний суглоб. При оцінці рентгенограм враховували такі показники: зменшення висоти п’яткової кістки, дефігурація поверхні задньої суглобової площадки, зміна значень або розрив плечей кутів Böhler та Gissane, девіація тіла п’яткової кістки по аксіальній рентгенограмі. В 14 випадках для уточнення локалізації перелому задньої суглобової площадки та величини зміщення фрагментів була застосована КТ (поперечні зрізи).
З профілактичною метою за 3 доби до операції призначали місцево протигрибкову мазь. Профілактику тромбоемболії та хірургічної інфекції проводили згідно з рекомендаціяит Національного консенсусу та чинних нормативів. Більшість пацієнтів (30 чоловік) оперували під субдуральною анестезією, інших – під загальною.
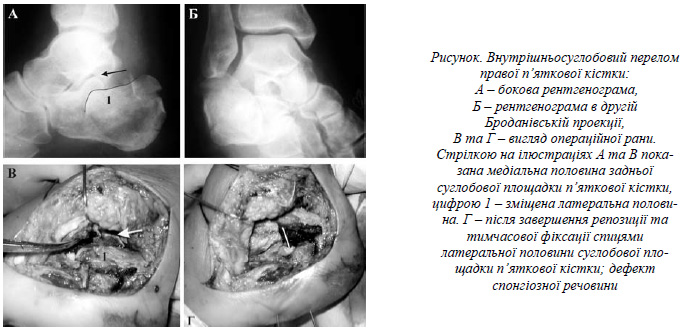
Методика операції. Хворого укладали на операційному столі на здоровий бік, при поєднаних травмах або двобічному ураженні – на спині. Після знекровлення кінцівки накладали кровоспинний джгут на стегно. Доступ – латеральний кутоподібний. Препаровку клаптя проводили субперіостально, в клапоть входять литковий нерв та сухожилки малогомілкових м’язів. Якщо задній відділ підтаранного суглоба був відкритий недостатньо, розтинали бокову стінку теноперонеального каналу проксимально за латеральну кісточку. Фрагменти капсули підтаранного суглоба та жирового тіла, що закривали підтаранний суглоб, видаляли. Перед співставленням фрагментів п’яткової кістки їх потрібно зробити мобільними. При вираженій депресії спонгіозна кістка суглобового фрагмента щільно вклинювалась в кісткову масу латерального фрагмента або кількох фрагментів, на які розколюється латеральний фрагмент. За допомогою елеваторів роз’єднували фрагменти, зміщений суглобовий фрагмент робили рухливим. Після цього визначались із послідовністю співставлення та фіксації фрагментів.
В першу чергу репонували зміщений суглобовий фрагмент і фіксували його тимчасово до таранної кістки спицею, проведеною через плантарну поверхню п’яти. Критерії точності репозиції: повна відповідність суглобовій поверхні таранної кістки та лінії перелому шийки переднього відростка. У випадках, коли суглобовий фрагмент був розколотий, почергово фіксували кожен з більш мілких фрагментів. Інші фрагменти - переднього виростка, бічної поверхні п’яткової кістки; послідовно фіксували до таранної кістки в репонованому положенні.
В більшості випадків (35 п’яткових кісток) після репозиції та відновлення форми п’яткової кістки виникав дефект спонгіозної кісткової тканини. Він був тим більший, чим більшим було зміщення суглобового фрагмента та, відповідно, компресія спонгіозної речовини (рис.). Для пластики використовували кортикально-спонгіозний аутотрансплантат з крила клубової кістки, більшу частину якого після відповідної підготовки щільно вставляли в дефект так, щоб він, крім пластичної, виконував і опорну функцію для репонованого суглобового фрагмента. Іншу частину трансплантата подрібнювали і цими шматочками щільно заповнювали проміжки, що залишилися.
Після цього приступали до фіксації уламків. В двох випадках були застосовані гвинти, в трьох – реконструктивна тазова пластина, в усіх інших – п’яткова пластина фірми ChM. Канали під зубчики пластини робили свердлом 2,5 мм, розташовуючи їх паралельно задній суглобовій площадці. Для точної посадки пластини застосовували спиці Кіршнера, проведені паралельно через малі отвори пластини. Послідовність введення гвинтів значення не мала, їх кількість та місцеположення визначали в залежності від анатомії перелому.
Встановлювали міні-дренаж, зашивали рану атравматичною монофіламентною ниткою 3/0. Накладали товсту м’яку пов’язку на стопу, зовнішню іммобілізацію забезпечували знімною шиною або розітненою гіпсовою пов’язкою. Вакуумування починали через 30 хвилин після завершення операції. Шви знімали через два тижні після операції, припиняли іммобілізацію і дозволяли пацієнту рухи стопою. Через 4 тижні після операції проводили рентгеноконтроль у боковій, аксіальній та Броданівській проекціях, при наявності зрощення накладали циркулярну гіпсову пов’язку із гумовою платформою, в якій хворий повністю навантажував травмовану кінцівку протягом наступних 4 тижнів. Потому гіпсову пов’язку знімали, проводили контрольну рентгенографію і дозволяли навантаження без обмежень. Протягом найближчого тижня визначались із необхідністю проведення додаткового лікування: ЛФК, фізіотерапії, устілок, медикаментів.
Результати лікування оцінювали через 6 та 12 місяців із урахуванням наступних критеріїв: відновлення анатомії п’яткової кістки (нормалізація кутів Böhler та Gissane), строки зрощення (рентгенологічні критерії), функція стопи за схемою американського товариства хірургії стопи та гомілковостопного суглоба (AOFAS) [7]. Строки стаціонарного лікування та загальну тривалість лікування вивчали серед хворих з ізольованими переломами п’яткової кістки.
Результати та обговорення
Гнійно-некротичних ускладнень в жодному випадку не відмічено, рентгенологічно верифіковане зрощення зареєстровано: в строки 4 тижні – у 38 хворих, 6 тижнів – у 4 хворих. Строки лікування суттєво залежали від часу з моменту травми, і тому ми розділили пацієнтів на дві підгрупи: І – проведення операції в строки до 7 діб з моменту травми, ІІ – після 7 діб з моменту травми. В рамках цих підгруп вивчили і функціональні результати. Усереднені дані щодо строків лікування та функціональних результатів оперативного лікування відображені у таблицях 1 та 2.
Історія лікування переломів п’яткової кістки характеризується циклічними коливаннями від виключно консервативного до переважно оперативного лікування, відображуючи одночасно захоплення можливостями сучасних технологій та зневіру від значної кількості ускладнень та незадовільних результатів лікування.
В чому ж причина таких контроверсійних поглядів? Логічно міркуючи, внутрішньосуглобові переломи із зміщенням потребують відкритої репозиції, кісткової пластики та стабільно-функціонального остеосинтезу. Ця думка має тверде анатомічне та біомеханічне підгрунтя. Достатньо проаналізувати наслідки неправильно зрощених переломів п’яткової кістки і реально оцінити дуже нечислені і не дуже ефективні методики корекції цих наслідків, щоб зрозуміти актуальність первинного відновлення анатомії п’яткової кістки. Щодо цих ушкоджень, власне як і хірургії стопи загалом, серед травматологічної спільноти поширене відношення як до незручного “апендиксу” опорно-рухового апарату. Свого часу подібний період становлення пережила хірургія кисті.
До 40-х років минулого сторіччя лікування переломів п’яткової кістки мало виключно консервативну спрямованість. Незважаючи на той факт, що у 1931 р. L.Böhler [3] переконливо обгрунтував необхідність оперативного лікування зміщених внутрішньосуглобових переломів п’яткової кістки, проблеми технічного характеру не дозволяли запровадити оперативний метод.
Невдоволення результатами консервативного лікування спонукало Palmer I. у 1948 р. до відкритої репозиції із застосуванням латерального доступа Кохера [10]. Для репозиції та елевації проваленого суглобового фрагмента він використав кістковий трансплантат. Віддалені результати в серії його спостережень були добрі.
Аналогічного спрямування публікація за авторством P.Essex-Lopresti з’явилась у 1952 році і результати оперативного лікування також були добрими [5]. Значення його роботи лишається актуальним і нині. Він розділив внутрішньосуглобові переломи п’яткової кістки на два основні типи: язикоподібні та із депресією (провалюванням) суглобової поверхні. Такий розподіл є принциповим через діаметральний підхід до лікування: при язикоподібних переломах показана закрита репозиція за розробленою ним методикою, при депресії суглобової поверхні необхідна відкрита репозиція, кісткова пластика та внутрішня фіксація. Однак навіть ці переконливі публікації не похитнули переконання більшості авторів щодо пріоритетності консервативного методу.
В останні десятиріччя впровадження принципів АО/ASIF, розробка спеціальних фіксаторів, анатомічне обгрунтування розширеного латерального доступу стимулювали багатьох хірургів до оперативного лікування свіжих переломів п’яткової кістки [4,6,11]. Анатомо-функціональні результати відкритої репозиції та стабільно-функціонального остеосинтезу перевищували результати консервативного лікування.
Принципове значення для методології лікування переломів п’яткової кістки мають класифікації Essex-Lopresti P. та Sanders R. Перша відображає тяжкість ушкодження і відтворює механогенез двох основних різновидів переломів п’яткової кістки. Друга дозволяє проводити градацію тяжкості ушкодження суглобової поверхні та прогнозувати функціональний результат лікування. Більшість позитивних результатів отримують при ушкодженнях типів Sanders І – ІІІ, при ушкодженнях Sanders IV відновлення анатомії п’яткової кістки не гарантує повного функціонального відновлення [6].
Більшість авторів вважають, що кісткова пластика дефекту спонгіозної кістки потрібна в окремих випадках, і повністю покладаються на фіксатор [11]. Однак неповна анатомічна репозиція перелому, про яку згадують деякі автори [6], якраз може виникати через незастосування кісткової пластики. Ми застосували кісткову пластику у 35 випадках (83% оперованих п’яткових кісток), і вважаємо це одним з принципових моментів у забезпеченні та утриманні анатомічної репозиції. Не треба забувати, що фіксатор виконує виключно утримуючу функцію, не дозволяючи уламкам зміститись до консолідації перелому. Розламана суглобова поверхня задньої площадки потребує міцної опори, яку здатен забезпечити відповідної форми та розмірів кортикально-спонгіозний трансплантат. Крім усього іншого, застосування цільного трансплантата дозволяє розпочинати навантаження через 4–5 тижнів, від консолідації спонгіозної кістки. Більшість авторів рекомендують навантаження не раніше 9 тижнів після операції, мотивуючи такий термін часу надійною перебудовою спонгіозної кістки, достатньою для попередження вторинного зміщення.
Функція оперованої стопи за AOFAS порівнянна в різних літературних джерелах, середні цифри перевищують 80% [6,9,11]. Результати нашого дослідження підтверджують ці дані і, крім того, показують залежність між функціональним результатом та часом, що минув з моменту травми до операції.
Висновки
Оперативне лікування внутрішньосуглобових переломів п’яткової кістки передбачає застосування розширеного латерального доступу, методології анатомічної репозиції, кісткової аутопластики та стабільної внутрішньої фіксації спеціальною пластиною. Дотримання означених умов забезпечує відновлення форми п’яткової кістки та добрі функціональні результати лікування (78 – 88 % функції стопи за схемою AOFAS). Виконання операції в строки до 7 діб дає кращий функціональний результат, скорочує строки перебування у стаціонарі та лікування в цілому.
- Бодня О.І. Внутрішньосуглобові переломи п’яткової кістки та їх лікування: автореф. дис. на здобуття наук. ступеня канд. мед. наук: спец. 14.00.21. “Травматологія та ортопедія” // О.І.Бодня. – Х., 2004. – 14 с.
- Нікітін П.В. Діагностика та лікування пошкоджень кісток стопи // П.В.Нікітін. – К.: Фенікс, 2005. – С.11 – 18.
- Böhler L. Diagnosis, pathology, and treatment of fractures of the os calcis // L.Böhler // J. Bone Joint Surg. – 1931. – V.13, N.1. – P.75 – 89.
- Chapman M.W. Fractures and fracture-dislocation of the ankle and foot // M.W. Chapman // J. Am. Med. Assoc. – 1963. – V.184, N. – P.98 – 101.
- Essex-Lopresti P. The mechanism, reduction techniques and results in fractures of the os calcis // P.Essex-Lopresti // J. Brit. Surg. – 1952. – V.39, N.3. – P.395 – 419.
- Jain V. Osteosynthesis for intra-articular calcaneal fractures // V. Jain, R. Kumar, D.K. Mandal // J. Orthop. Surg. (Hong Kong). – 2007. – V.15, N.2. – P.144 – 148.
- Kitaoka H. Clinical rating systems for the ankle – hindfoot, midfoot, hallux, and lesser toes // H. Kitaoka //Foot Ankle Int. – 1994. – V.15, N.7. – P.349 – 353.
- Calcaneal fractures: indirect reduction and external fixation // W.C. McGarvey, M.W. Burris, T.O. Clanton, E.G. Melissinos // Foot Ankle Int. – 2006. – V.27, N.7. – P.494 –499.
- Impairment and return to work after intra-articular fractures of the calcaneus // L.J. Mortelmans, M. Du Bois, P. Donceel, P.L. Broos // Acta Chir. Belg. – 2002. – V.102, N.5. – P.329 – 333.
- Palmer I. The mechanism and treatment of fractures of the calcaneus. Open reduction with the use of cancellous grafts // I. Palmer // J. Bone Joint Surg. – 1948. – V.30(A), N.1. – P.2 – 8.
- Sanders R. Current concept review – displaced intra-articular fractures of the calcaneus // R. Sanders // J. Bone Joint Surg. – 2000. – V.82(A), N.2. – P.225 – 250.
- Zgonis T. The use of Ilizarov technique and other types of external fixation for the treatment of intraarticular calcaneal fractures // T. Zgonis, T.S. Roukis, V.D. Polyzois // Clin. Рodiatr. Med. Surg. – 2006. – V.23, N.2. – P.343 – 353.